
La leche materna es un alimento extraordinario, excelente por sus aportes nutricionales. Estimula el desarrollo del bebé y fortalece su sistema inmune. Además, es un alimento seguro, inocuo, que siempre se encuentra a una temperatura ideal.
La lactancia materna promueve un mejor crecimiento y desarrollo en todos los niños, también en nuestros niños con cardiopatías congénitas.
Para los bebés que presentan una cardiopatía congénita la lactancia materna es la mejor práctica de alimentación al inicio de la vida, y es la que se recomienda siempre y cuando se pueda llevar adelante.
Dar pecho es una forma extraordinaria de fortalecer la conexión del bebé con su mamá pero no es la única. Si no pudieras dar de mamar a tu bebé no te sientas culpable.
Sea cual sea la forma es importante que sea un momento intimo de conexión, caricias y miradas con tu bebé.

Particularidades de la lactancia en niños con cardiopatías congénitas
Los niños con cardiopatía congénita se fatigan con facilidad y requieren de mayor energía. Son niños con poco apetito y suelen saciarse fácilmente.
Si tu bebé se cansa o fatiga mientras mama, puedes parar y ofrecerle el pecho más adelante.
Las tomas de pecho se pueden hacer con mayor frecuencia y pueden ser más prolongadas, para permitirle al bebé descansar cuando lo necesite.
Los bebés con cardiopatía congénita pueden presentar un ritmo un poco más lento para ganar peso y/o talla. Esto se debe a que suelen presentar saciedad precoz, disminución de apetito y menor capacidad de ingesta, por lo cual pueden ingerir menos alimento y no cubrir las necesidades nutricionales.
Además, también puede aumentar la necesidad de energía para llevar adelante el trabajo del corazón, los pulmones y el crecimiento que tienen los niños en los primeros años de vida.
Es por ello que resulta de gran importancia realizar el seguimiento y monitoreo de los niños, para así implementar las estrategias alimentarias que contribuyan a alcanzar sus necesidades nutricionales y potenciar sus posibilidades de crecimiento, más aun si requieren cirugía.
Las hospitalizaciones frecuentes suponen cambios en el entorno del niño y pueden aparecer comportamientos de rechazo hacia la comida o menos apetito por la situación estresante.
Por eso es importante que la madre pueda extraerse leche y conservarla, para luego darla al bebé por biberón o por sonda, y si es posible retomará el pecho directo.
Es importante crear un ambiente agradable y propicio para alimentar al bebé, brindándole seguridad y amor al momento de alimentarlo
Para poder llevar adelante la lactancia materna cada mujer debe confiar en que lo puede hacer, estar acompañada por su familia y sentirse apoyada en el equipo de salud.
Promover la lactancia materna genera un impacto positivo en la madres y contribuye a generar mayor confianza para amamantar a sus hijos.
Beneficios de la lactancia materna
La lactancia materna ofrece numerosos beneficios, nutricionales, inmunológicos. Los beneficios se dan especialmente para el niño así como también para la mamá, la familia, la sociedad y el medio ambiente.
- La lactancia materna presenta diversos componentes bioactivos que contribuyen a reducir riesgos de contraer otras enfermedades, influyendo positivamente en el sistema inmune del niño.
- Para la mamá, amamantar contribuye en su evolución posparto, colabora favorablemente en el equilibro emocional y una mejor autoestima. Además, se identifica una reducción en la incidencia de cáncer de mama en las mujeres que amamantan.
- En la familia se establecen vínculos. Estimular acciones colaborativas para ayudar a la mujer que amamanta contribuye a fortalecer lazos familiares.
- La familia, la sociedad y el medio ambiente se ven beneficiadas al no tener que invertir recursos económicos, artículos de higiene y energía para lograr temperaturas adecuadas de los preparados para lactantes, y se reduce la generación de residuos contaminantes para el medio ambiente.
Algunas recomendaciones
Todas las mujeres tienen la capacidad de poder amamantar y todas las leches son excelentes nutricionalmente. Como en cualquier experiencia de vida, se pueden presentar dificultades o dudas de poder conseguirlo.

Las experiencias negativas anteriores, la falta de apoyo y soporte de la familia o redes de contacto y algunas falsas creencias como pensar que “la leche de la madre es débil”, “con pocos nutrientes” o “es poca” son motivos que inciden frecuentemente en el abandono de la lactancia.
Lo mejor para estimular la producción de leche es poder prender al bebé con mayor frecuencia al pecho, lo que hará que la madre produzca leche. A mayor estimulación mayor producción.
A su vez, es importante chequear si se está logrando una lactancia materna exitosa.
- Brindar pecho varias veces al día (entre 8 a 12 veces al día)
- Escuchar que el bebé traga y pasa leche cada vez que se prende al pecho.
- Ensuciar entre 6 a 8 pañales al día.
- Evaluación por el equipo de salud respecto a la ganancia de peso.
La lactancia materna requiere de paciencia, evitar ansiedades, enfados, frustración y contar con mucho apoyo de quienes nos rodean.
Es importante pedir ayuda si es necesario. Existen asesoras en lactancia que pueden brindarte mucha información y técnicas para una adecuada lactancia.
Lactancia materna

Al bebé hay que sostenerlo “panza con panza”, de manera que no tenga que girar la cabeza ni estirar su cuello para llegar al pezón

El pecho se sostiene con el pulgar arriba y los otros dedos por debajo de la areola, en forma de C.
Estimular con el pezón la boca del niño y esperar a que abra bien grande la boca. Recién en ese momento acercar el bebé al pecho.

Es necesario asegurarse de que el bebé tenga el pezón y gran parte de la areola dentro de su boca. De esta manera, quedará en la posición de boca de pescado, con los labios, su nariz y mentón tocando el pecho de la madre.
Alimentación por biberón
La lactancia materna es la alimentación por excelencia para el recién nacido, siempre que sea posible. Si el bebé se encuentra débil, se fatiga o requiere intervención quirúrgica, puedes extraerte leche y brindársela en otro momento por biberón. De esta forma el bebé continuará recibiendo leche materna,y todos los beneficios que este alimento extraordinario le brinda.

Alimentación por sonda o gastrostomía
Si bien el bebé puede tener la capacidad para alimentarse, la ingesta puede ser insuficiente para cubrir sus necesidades nutricionales.
El equipo de salud evalúa diversos aspectos que interactúan en el bebé como su estado nutricional, la alimentación, su capacidad de ingesta, la funcionalidad del aparato digestivo y el momento en que se encuentra la cardiopatía congénita. En función de ello es posible que decida que tu bebé necesita alimentación por sonda, para poder optimizar logros y contribuir a mejorar su situación.
En ocasiones la alimentación por sonda es la mejor forma de alimentación para el niño y para cuidar su corazón, ya que no requiere gasto energético.
La sonda es un tubo flexible que va desde la nariz al estómago o intestino, a través del cual se se pasa preparado líquidos. Se recurre a la alimentación por sonda cuando se trata de un período de tiempo corto. En el caso en que el bebé requiera ayuda alimentaria por un período de mayor duración, se recurrirá a la alimentación por gastrostomía. Se trata de otra alternativa para ayudar a alimentar al niño por un período de tiempo más prolongado que el que puede usar la sonda.
En la gastrostomía se coloca un tubo flexible a través de la pared del abdomen que llega al estómago; los alimentos no pasan por la boca ni el esófago.
Tanto en la alimentación por sonda naso-gástrica como por gastrostomía el equipo de salud acompañará y guiará a la familia en relación a la alimentación y las buenas prácticas en el cuidado de los niños.
Cuando la lactancia materna no es posible
En el caso que por diversos motivos no se puede llevar adelante la lactancia materna, el médico tratante definirá que es necesaria la alimentación con preparado para lactante. No debes preocuparte, ya que estos preparados aportan todo lo que el niño con cardiopatía congénita necesita.
Es muy importante tomar los cuidados necesarios en la preparación para alcanzar las concentraciones necesaria, así como las medidas de higiene.
Sea cual sea la forma es que alimentes a tu bebé es importante que sea un momento intimo de contacto, caricias y miradas, en un ambiente tranquilo y seguro en el que puedas colocar al bebé de una forma cómoda para conectar con él visualmente y tener contacto piel a piel.
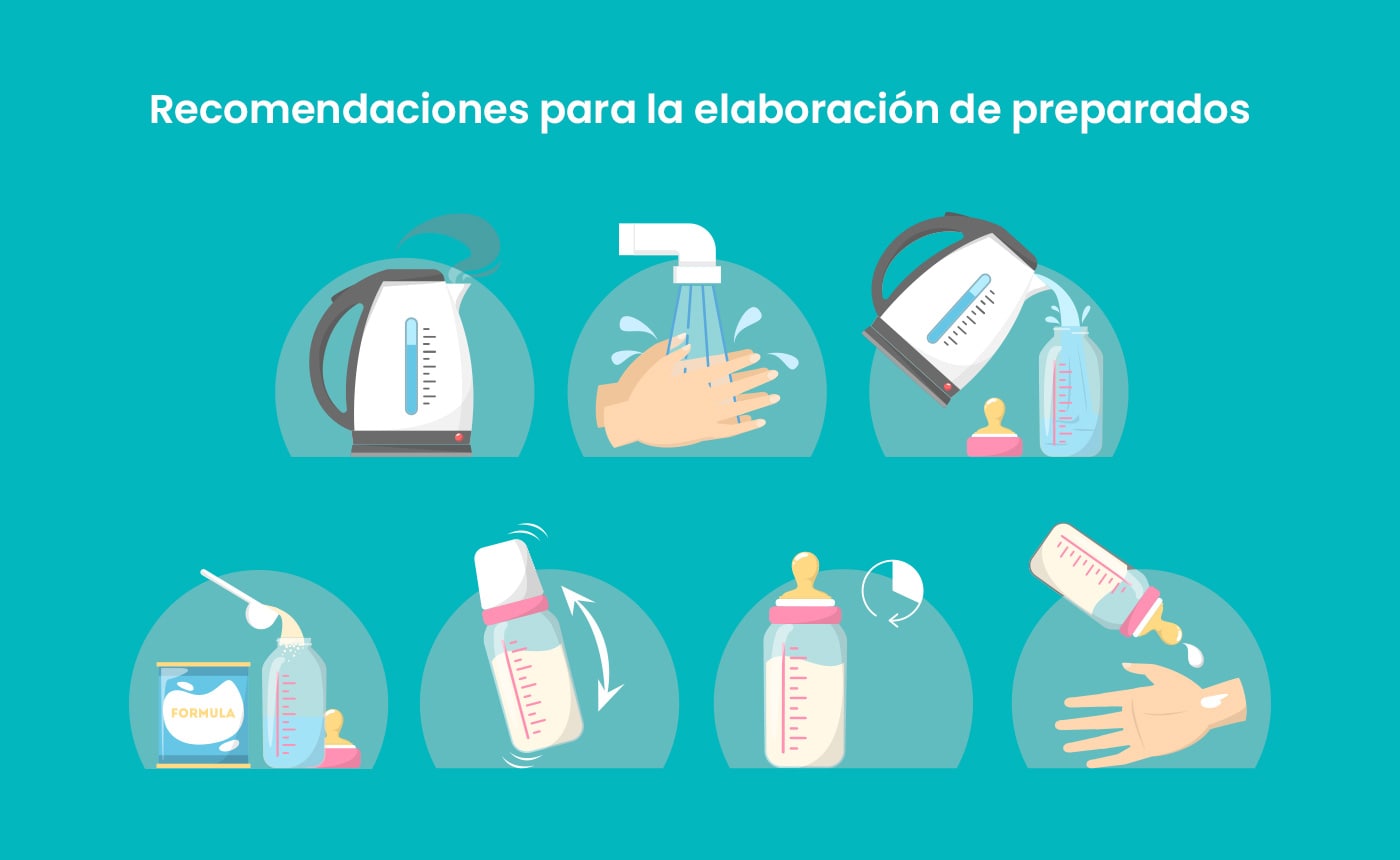
- Hervir el agua previamente para inactivar algunas bacterias que pueden llegar a estar presentes en el agua.
- Usar la medida que está indicada en la lata, en base a la cantidad de agua indicada y siguiendo las indicaciones médicas, para así lograr la concentración de energía y nutrientes que se desea aportar al niño.
Medidas de higiene
- Lavarse las manos con agua y jabón.
- Lavar todos los utensilios a ser usados con cepillo y jabón, enjuagar con abundante agua para eliminar el agente limpiador.
- Se puede utilizar esterilizador o colocar los utensilios (previamente lavados) en una olla con agua y llevar a ebullición por unos minutos.
- Después de su uso es importante el almacenamiento de los utensilios limpios y esterilizados, dejándolos en un lugar o recipiente limpio tapado.
Testimonios
Mónica, mamá de Valentín
«Siempre soñé con ser mamá, de pequeña jugaba a las muñecas, pero la vida me dio cuatro bellos varones. Dos de ellos están conmigo, y otros dos me cuidan desde el cielo.
Mi primera lactancia fue diferente pero hermosa. Nació mi primer hijo, Valentín, con el mismo nombre que mi papá, en honor a él.
Desde el prinicio notaba que le costaba prenderse y se me dormía enseguida sin tomar, pero asumía que era por ser primeriza y porque nos estábamos conociendo.
Cuando nos íbamos de alta de la maternidad la pediatra escuchó algo raro en su pecho. A partir de allí fue todo una gran locura… se lo llevaron a cuidados intermedios y enseguida a CTI. Descubieron que tenía una cardiopatía bastante complicada.
Ahí me dí cuenta que la lactancia iba a ser difícil, porque se fatigaba mucho en el pecho.
Y así, me volví a poner el pijama, desarmamos los bolsos, y nos alentábamos entre nosotros con mi esposo.
Con el pijama puesto nuevamente bajé a intermedio y luego de ver Valentín me fui a ordeñar. La pediatra internista me decía que no me ordeñara porque él necesitaba otras cosas, pero yo pensaba: “mejor medicina que el amor que hay en esta leche no hay nada”.
Así que con la complicidad de algunas enfermeras me ordeñaba, y en lugar de pasarle fórmula por la sonda, le pasaban el amor de mamá. Y yo recibía la mejor devolución, una gran sonrisa!
Así fue mi primer lactancia, a escondidas, pero mi Valen sonreía cuando le pasaban la leche en lugar de fórmula.
Y así lo recibió hasta su último suspiro.»
Claudia, mamá de Sabina
«Sabina nació hace 18 años, con 39 semanas, por cesárea programada para cuidar mis retinas por ser portadora de una gran miopia.
Despues de su nacimiento intentaron que succionara el pezón para estimular la producción de leche, pero de mis pechos no salió nada. Yo veía cómo mi compañera de cuarto comenzó a darle leche enseguida a su bebé y la niña se prendió sin dificultades, pero yo no podía.Cuando Sabi lograba prenderse soltaba enseguida porque no salía nada. Se dormía cansada de llorar y se despertaba toda roja y malísima.
El pediatra autorizó solo una medida de complemento al día y nos dijo que siguieramos trabajando. Así nos fuimos a casa.
Nuestro día a día se basaba en cambios de pañales e intentos desesperados para que saliera esa leche de mamá que tanto le quería dar y ella necesitaba.
Hacía todo lo que me decían, pero no avanzaba.
Al mes siguiente Sabi solo había aumentado 200 gramos y la pediatra le mandó las primeras dos latas de complemento.
Primero le daba teta y despues el complemento, y así empezo a engordar. Pero llegó a los dos meses y no abrió más su boquita cuando le quise dar mi pecho. Giraba su cabeza como diciendo NO,con la boca bien cerrada, y solo la abrió cuando le di la mamadera. Traté de sacarme leche con una ordeñadora para darsela en mamadera y recién ahí me di cuenta del esfuerzo que hacía.
Estuve ordeñandome una hora entera y solo saque 20 cc de leche. En ese momento decidí que no la torturaría más y asumí que no era con mi leche la que alimentaría de la mejor forma. Pero siempre hice que el momento de comer fuera especial, acurrucadita con mamá y con mimos, como si fuese la teta pero de una forma más facil para ella.
Sabi se ponía roja y transpiraba mucho cuando comía. Se le hundía la pancita y se le notaba el huesito del esternon. Sus mejillas se ponían muy rojas y con sarpullido.
Consulté con una pediatra grado 5 pero no le dio importancia y decidimos cambiar. Pasamos por tres pediatras más y cinco especialistas. Ninguno noto nada anormal, que no se fuera solo con el crecimiento.
Sabina siguió creciendo casi normalmente, con un peso dentro del percentil, hasta que al año y medio comenzó a tener dificultades respiratorias, que los doctores diagnosticaban como broncoespasmos.
Al mes de cumplir 2 años un médico de familia de la mutualista vino a verla, nos dijo que escuchaba algo raro pero no sabía que era, y le mandó a hacer una placa. Después de la radiografía nos hicieron esperar en una sala y mientras yo le deba su mamadera llegó la pediatra de guardia y me preguntó: ¿esa niña siempre transpira así? ¿siempre se le ponen las mejillas tan rojas? ¿siempre se le hunde la pancita? Yo le conteste que sí, y le comenté que había consultado a otros doctores y no le habían dado importancia. Ese día la doctora me dijo por primera vez que mi hija tenía una cardiopatía congénita
Comparto mi experiencia porque en el año 2002 no se buscaba la detección temprana de cardiopatías congénitas y ningún doctor había detectado nada raro en el corazón de Sabina.
Espero que esto le pueda servir a alguna otra madre que se haya cruzado con muchos médicos, quizas con grados muy altos, pero con poca capacidad y sensibilidad para escuchar un corazoncito diferente con muchas ganas de jugar.»



